¿Te has encontrado alguna vez en una situación de emergencia médica? ¿Has sabido cómo actuar para ayudar a alguien que lo necesitaba?
Saber qué hacer en caso de una urgencia puede salvar vidas.
En esta campaña, te proporcionaremos las herramientas y los conocimientos necesarios para convertirte en un héroe de primeros auxilios.
Aquí encontrarás:
– Información clara y concisa sobre las técnicas básicas de primeros auxilios, como RCP, control de hemorragias, vendajes y tratamiento de lesiones comunes.
– Guías paso a paso ilustradas que te ayudarán a comprender y aplicar correctamente las técnicas de primeros auxilios.
– Consejos para mantener la calma y actuar con eficacia en situaciones de emergencia.
– Recursos adicionales para profundizar en tu conocimiento de los primeros auxilios y convertirte en un proveedor de primeros auxilios certificado.
Recuerda: Saber primeros auxilios te da el poder de marcar la diferencia.
Con las habilidades y el conocimiento adecuados, puedes salvar vidas, prevenir complicaciones y brindar asistencia vital a las personas que lo necesitan.
No esperes a que ocurra una emergencia para aprender a actuar.
Empieza hoy mismo a prepararte para ser un héroe de primeros auxilios.
¡El saber salva vidas!
- TEMAS
- ARTICULOS
Primeros Auxilios, Maniobra Heimlich
La asfixia por atragantamiento es una de las principales causas de muerte no natural en España. Cada día mueren ocho personas, de media, por atragantamiento, o bien cada menos de 3 horas hay una muerte por atragantamiento en nuestro país. Lo que deja a las claras la relevancia y peligrosidad de este fenómeno.
El atragantamiento ocurre cuando un alimento, objeto o cualquier cuerpo extraño, se aloja en las vías respiratorias y bloquea el flujo de aire. El atragantamiento pone en riesgo la vida ya que priva de oxígeno a la víctima.
Los primeros auxilios, con técnicas como la maniobra de Heimlich, ayudan a salvar cientos de vidas en casos de atragantamiento. Esta maniobra es un procedimiento sencillo de realizar y todas las personas deberíamos conocerla, porque en cualquier momento lo podemos necesitar.
¿Qué hacer ante un atragantamiento?
Ante un atragantamiento, debes comprobar si la obstrucción respiratoria es parcial o completa. ¿Y cómo saberlo?
Si la persona que se ha atragantado puede hablar, toser y respirar, aunque sea con dificultad, decimos que la obstrucción de la vía aérea es incompleta. Y tosiendo se puede expulsar de forma natural el objeto, alimento, … atascado.
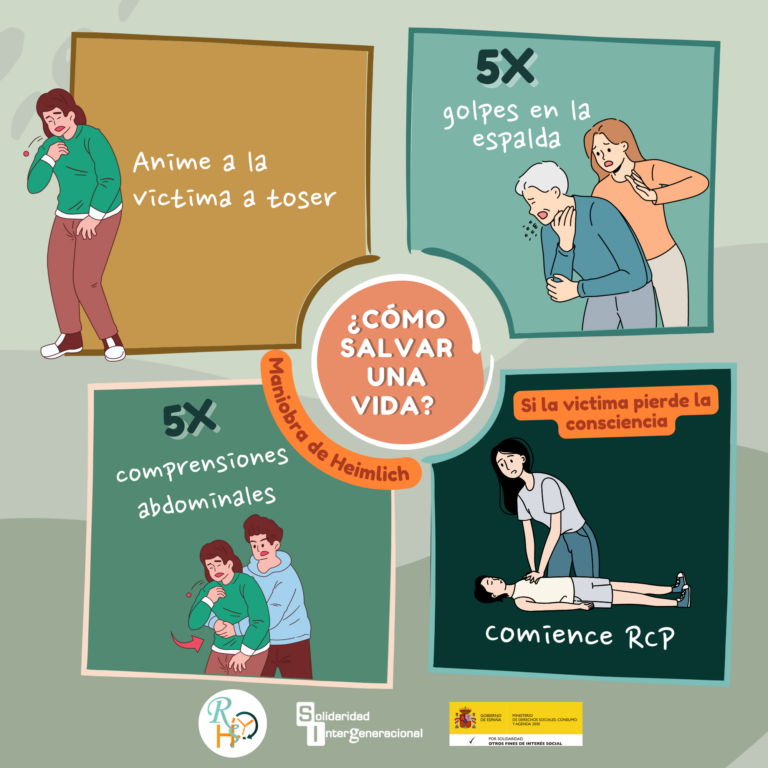
Por el contrario, si la víctima no puede toser, hablar, ni respirar, la vida de la persona corre peligro y deberás:
1.- Dar golpes entre las escápulas u omoplatos y/o
2.- Realizar la maniobra de Heimlich.
Veamos ambos supuestos con más detalle:
Protocolo de actuación:
- Obstrucción PARCIAL de la vía aérea o atragantamiento parcial:
En este tipo de atragantamiento, la vida de la víctima no corre necesariamente un peligro inminente. La persona atragantada puede toser, respirar o incluso hablar, aunque sea con dificultad. No obstante, estos tipos de atragantamiento pueden desembocar en uno más grave, por lo que hay que aplicar consejos adecuados.
Al encontrarte ante un atragantamiento parcial o leve, en principio no debes realizar ninguna maniobra. La actuación correcta es pedir a la víctima que tosa. La tos es un mecanismo eficaz para liberar la obstrucción en las vías respiratorias. Por lo tanto, si la víctima puede toser tendrá que hacerlo hasta superar el atragantamiento.¡Nunca se dan golpes en la espalda a una persona que está atragantada y puede toser o emitir sonidos! Podrías provocar una obstrucción completa y empeorar la situación, cuando esta es solo parcial.
Si la tos continuada no es efectiva y el cuerpo extraño no se mueve, puede pasar a provocar un atragantamiento total o completo. - Obstrucción COMPLETA de la vía aérea o atragantamiento total:
Para identificar un atragantamiento total es necesario prestar atención a las señales. Si la víctima de atragantamiento no es capaz de toser ni de hablar, es casi seguro que se está ahogando. Hay otros signos de estos tipos de atragantamiento, como llevarse las manos a la garganta o que la piel adquiera un tono azulado.
Si se llega a esta situación, la víctima está en peligro de muerte. ¡Llama o haz que alguien llame al 112!Lo PRIMERO que debes hacer es probar a aplicarle 5 palmadas entre los omoplatos o interescapulares:
- Colócate de pie, al costado y justo detrás del adulto que se esté atragantando.
- Sujeta a la persona a la altura del pecho para soportar el peso de su cuerpo tras aplicar el golpe.
- Dobla a la persona por la cintura de modo que mire el suelo.
- Dale cinco golpes separados entre las escápulas u omoplatos con la palma de tu mano.
- Debes de realizar 5 golpes interescapulares.
Si ninguna de estas resulta efectiva, pasa a REALIZAR LA MANIOBRA de Heimlich.
La maniobra de Heimlich es una técnica de primeros auxilios ideada para salvar a víctimas de atragantamiento. El doctor Henry Heimlich la creó en 1974, y desde entonces ha ayudado a salvar miles de vidas.
Maniobra de Heimlich:
- Colócate de pie detrás de la persona.
- Coloca un pie ligeramente delante del otro para mantener el equilibrio. Envuelve tus brazos alrededor de su cintura. Inclina a la persona ligeramente hacia adelante.
- Haz un puño con una mano. Colócalo ligeramente por encima del ombligo de la persona.
- Agarra el puño con la otra mano. Presiona el estómago (abdomen), con un empujón rápido hacia dentro y hacia arriba, como si intentaras levantar a la persona.
- Realiza cinco compresiones abdominales, comprobando si se eliminó la obstrucción.
- Alterna entre cinco golpes interescapulares y cinco compresiones abdominales hasta que se desaloje la obstrucción.
- Si la persona atragantada finalmente pierde el conocimiento, comienza a hacer una reanimación cardiopulmonar (RCP) estándar con compresiones torácicas.
¿Qué hacer si estás solo en una situación de atragantamiento grave?
Desafortunadamente, no siempre estaremos en compañía si sufrimos un atragantamiento y estamos solos: la auto-maniobra de Heimlich.
En otras palabras, consiste en aplicarte la maniobra de Heimlich a ti mismo.
Para hacerte a ti mismo compresiones abdominales, lo que se conoce como maniobra de Heimlich, colócate un puño apenas por encima del nivel del ombligo y sostén el puño con la otra mano e inclínate sobre una superficie dura. Empuja el puño hacia adentro y hacia arriba.
Enlaces de interés:
Noticias relacionadas:
Primeros Auxilios, Maniobra resucitación
Las enfermedades cardiovasculares dejan millones de fallecidos cada año en todo el mundo. Se trata de la primera causa de muerte y conocer y dominar técnicas como la Reanimación CardioPulmonar (RCP) es fundamental para tratar de reducir las cifras de muertes por infartos o enfermedad cardiovascular. En muchas ocasiones estos fallecimientos no son evitables, pero aplicar la reanimación RCP puede dar una oportunidad de sobrevivir a la víctima.
¿Qué es una parada cardiorespiratoria o PCR?
Es la interrupción brusca e inesperada, pero potencialmente reversible de la respiración y circulación sanguínea. Puede debutar como parada respiratoria o como una parada cardiaca, no obstante, en ambos casos, deberán iniciarse las maniobras de resucitación de forma inmediata. Las causas pueden ir desde una enfermedad hasta accidentes o traumatismos -asfixia por gases, ahogamientos, atragantamientos, traumatismos en la cabeza y cuello…-.
Pero la parada cardiaca súbita, debida a una cardiopatía isquémica, es una de las principales causas de mortalidad, que afecta tanto a jóvenes como a adultos, siendo la fibrilación ventricular, un ritmo caótico del corazón la situación más frecuente.
Consecuencias del paro cardiaco
El corazón bombea sangre a todos los órganos del cuerpo. Si el corazón deja de funcionar -paro cardiaco- el flujo sanguíneo se detiene, los órganos empiezan a fallar y en cuestión de minutos la persona muere. Si el paro cardiaco puede detectarse y tratarse de inmediato, pueden evitarse daños serios a los órganos, daño cerebral o incluso la muerte. Puede ocurrirle a cualquier persona, adulto, niño, incluso a una persona que parecía gozar de buena salud.
¿Cómo debemos actuar en caso de parada cardiaca?
La víctima de la parada cardiaca súbita pierde el pulso en primer lugar, luego el conocimiento y, finalmente la capacidad de respirar. Todo ello ocurre rápidamente, en unos segundos.
Si nos encontramos con una persona inconsciente lo primero será evaluar la situación:
- Valorar el nivel de conciencia: está consciente o inconsciente: para eso la llamaremos y estimularemos, sacudiéndola por los hombros. Si se mueve o farfulla significa que respira y tiene pulso, avisaremos a emergencias y vigilaremos.
- Valorar si respira o no: VER-OÍR-SENTIR. Si no se sospecha de riesgo de lesión medular, colocaremos al paciente boca arriba (decúbito supino) y echaremos hacia atrás la cabeza hiperextendiendo el cuello, colocando una mano en la frente y otra en la mandíbula (maniobra frente-mentón) para despejar las vías aéreas.
Comprobaremos si respira colocando nuestra mejilla cerca de su boca y nariz, mirando hacia su pecho para VER si sube y baja el tórax, OÍR la respiración y SENTIR si respira.
-> En caso de que NO RESPONDA Y RESPIRE: lo colocaremos en posición de seguridad (decúbito lateral) cuando no sospechemos de lesión medular, y avisaremos a emergencias. No lo dejaremos solo y vigilaremos su evolución hasta que llegue el equipo de emergencias. Su situación puede cambiar.
Posición lateral de seguridad
- Pedir ayuda a los servicios de urgencias 112.
- Con la persona boca arriba, totalmente estirada, colócate de rodillas junto a un costado.
- Estira hacia arriba el brazo más cercano a ti o colócalo doblado a 90º con la palma de la mano hacia arriba.
- Colócale el otro brazo sobre su pecho con su mano en la mejilla.
- Cógele del hombro y de la rodilla más alejada y tracciona hacia ti hasta apoyar su rodilla en el suelo.
- Coloca su mano bajo la cabeza y realiza una pequeña hiperextensión del cuello para asegurarte de que las vías aéreas quedan abiertas.
- Controlar la respiración de manera frecuente.
- Esta posición permite mantener la vía aérea abierta y que en caso de vómito la persona no se ahogue.
-> En caso de que NO RESPONDA, NI RESPIRE estamos ante una parada cardio respiratoria (PCR) y ES VITAL INICIAR LA REANIMACIÓN sin pérdida de tiempo.
El tiempo es vida
Se produce daño cerebral cuando se detiene la circulación durante un tiempo aproximado de 4 a 6 minutos. Después de 6 minutos sin oxígeno el daño cerebral es extremadamente probable, y pasados 10 minutos irreversible.
La actuación precoz no solo consigue que aumente la supervivencia, sino que también ayuda a que no queden secuelas.
Una vez reconocida la parada cardio respiratoria (PCR) y AVISADOS LOS SERVICIOS DE EMERGENCIA 112, iniciaremos, sin pérdida de tiempo, las COMPRESIONES TORÁCICAS.
Reanimación Cardio Pulmonar (RCP)
Conjunto de maniobras realizadas para reemplazar la función cardíaca y respiratoria de una persona que se encuentra en parada cardio respiratoria (PCR).
POSTURA DEL REANIMADOR
ES IMPORTANTE QUE LAS COMPRESIONES SE HAGAN SOBRE UN PLANO DURO (SUELO)
- Recuesta a la persona boca arriba sobre una superficie firme.
- Arrodíllate junto pecho de la persona. Para realizar las compresiones en el pecho puede que sea necesario abrir o cortar la ropa abultada de una persona o quitar el sujetador a la víctima para evitar daños con los aros y, además, para que si se dispone de DESA poder aplicar las almohadillas.
- Coloca la parte inferior de la palma de tu mano sobre el centro del pecho de la persona, entre los pezones.
- Coloca tu otra mano encima de la mano que está sobre el pecho. Mantén extendidos los codos. Coloca tus hombros directamente sobre tus manos.
- Presiona hacia abajo sobre el pecho al menos 5 centímetros, pero no más de 6 centímetros. Cuando hagas compresiones, usa todo el peso de tu cuerpo, no solo los brazos.
- Presiona el pecho con firmeza a un ritmo de 100 a 120 compresiones por minuto. La Asociación Americana del Corazón sugiere hacer compresiones al ritmo de la canción Stayin’ Alive. Deja que el pecho vuelva a su posición inicial después de cada compresión.
- Si no estás capacitado para hacer reanimación cardiopulmonar, continúa realizando las COMPRESIONES EN EL PECHO hasta que haya señales de movimiento o hasta que llegue el personal médico de emergencia. Si has recibido capacitación para hacer RCP, abre las vías respiratorias y proporciona respiración de rescate (30 compresiones y dos respiraciones de rescate).
¿Cuándo finaliza la RCP?
- Si la víctima recupera la respiración y circulación espontáneas. Comienza a despertar, se mueve, abre los ojos, comienza a respirar…
- Al llegar los Servicios de Urgencia solicitados.
- En caso de agotamiento del reanimador.
¿Se puede seguir salvando vidas sin hacer el boca a boca?
Las personas que realizan la RCP deberían de dar COMPRESIONES TORÁCICAS en todas las víctimas de parada cardiaca. Con este MASAJE CARDIACO, se consigue movilizar la sangre para que irrigue órganos como el corazón y el cerebro. Ya que, contiene aún un alto porcentaje de oxígeno que podemos hacer llegar mediante el mismo a éstos órganos vitales.
Si además están formados y son capaces de hacer RESPIRACIONES DE RESCATE deberían de realizarlas de forma combinada (30 compresiones y dos respiraciones). Pero, la mayoría de las personas no suelen encontrarse capacitadas para hacer unas correctas ventilaciones a la víctima, o aun estándolo, pueden no tener dispositivos de barrera para evitar contagios, y decidir no realizarlas.
Varios estudios han demostrado que la RCP es igual de efectiva con el boca a boca que sin él, por lo que lo esencial es iniciar el masaje cardiaco cuanto antes y no interrumpirlo.
Te animamos a aprender a realizar las compresiones torácicas correctamente, ya que simplemente con avisar al 112 y saber hacer un correcto masaje cardiaco, podrás intentar salvar una vida.
* La resucitación boca a boca -dos respiraciones de rescate después de cada 30 compresiones- suele ser crucial para los bebés y niños -ya que la mayoría de sus paradas cardiorespiratorias son de origen respiratorio y no por problemas cardiacos-, o si el corazón de una persona se detuvo debido a asfixia o ahogamiento. No obstante, hacer unas correctas compresiones torácicas en estos casos, ya sería una magnífica actuación.
Enlaces de interés:
Trastornos, Producidos por el Calor
El calor y las altas temperaturas pueden afectar a nuestra salud. Aunque el cuerpo elimina ya mucho calor con el sudor, cuando el sol aprieta y/o la temperatura es elevada, el sistema natural de control de temperatura del cuerpo puede fallar y producirse graves trastornos.
¿Cómo afecta el calor a nuestro cuerpo?
Los seres humanos somos animales de sangre caliente, mantenemos nuestra temperatura corporal alrededor de los 35,8 y los 37,2 °C, para que el organismo funcione con normalidad.
El cuerpo regula su temperatura al compensar la producción y la pérdida de calor con unos mecanismos de termorregulación (radiación, convección, conducción y la evaporación). Cuando estos mecanismos fallan, o no son suficientes para eliminar el calor o cuando actúan durante mucho tiempo, se producen los trastornos por calor: el cuerpo pierde su «equilibrio térmico» porque no puede disipar el calor a un ritmo suficientemente rápido.
Hay varios tipos de trastornos por calor, dependiendo de si se eleva la temperatura corporal o no, y según la cantidad perdida de líquidos y sales. Pudiendo aparecer sarpullido, quemaduras, mareos, dolor de cabeza, calambres, fatiga, etc. Cualquiera de ellos de forma aislada y durante menos de una hora no reviste gravedad, pero nos deben servir de aviso para que la situación no empeore. La gravedad depende de la vulnerabilidad de la persona que lo sufra, siendo el golpe de calor la situación que reviste más gravedad.
Principales trastornos causados por el calor:
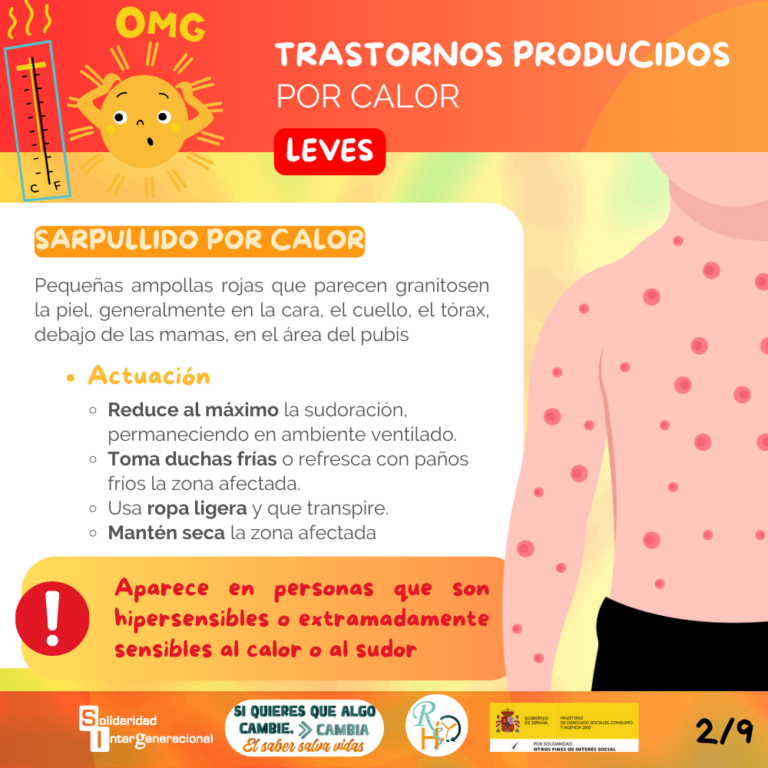
- Sarpullido por calor: grupos de pequeñas ampollas rojas que parecen granitos en la piel, generalmente en la cara, el cuello, el tórax, debajo de las mamas, en el área del pubis y el escroto. Puede afectar a personas de cualquier edad, pero es más frecuente en niños. Se atribuye a sudoración intensa en días cálidos y húmedos.
- Edema por calor: edema de miembros inferiores, habitualmente tobillos, que aparece al comienzo de la estación cálida. Se atribuye a vasodilatación periférica inducida por el calor y a la retención de agua y sal.
- Síncope por calor: breve pérdida de conciencia o hipotensión ortostática. Es común en pacientes con cardiopatías o que toman diuréticos antes de aclimatarse. Se atribuye a deshidratación periférica y disminución del retorno venoso que genera reducción del gasto cardiaco.
- Calambres: espasmos musculares dolorosos, con mayor frecuencia en las piernas, los brazos o el abdomen, habitualmente durante o después del ejercicio físico sostenido. Se puede atribuir a deshidratación y pérdida de electrolitos por sudoración abundante y fatiga muscular.
- Agotamiento por calor: los síntomas incluyen sed intensa, debilidad, malestar, irritabilidad, náuseas, dolor de cabeza, ansiedad, mareo y desvanecimiento. La temperatura central puede ser normal, por debajo de lo normal o estar ligeramente elevada (inferior a 40 °C). El pulso es rápido y débil, con hipotensión ortostática y respiración rápida y superficial. No hay alteración del estado mental. Se puede atribuir a la disminución de agua o sal como consecuencia de la exposición a altas temperaturas ambientales o del ejercicio físico extenuante.
- Golpe de calor: es el trastorno más grave que las altas temperaturas pueden causar, producido por la combinación de una elevada temperatura y humedad ambiental junto con un fracaso de los mecanismos termorreguladores de la persona. Ante un ambiente de calor extremo, el cuerpo puede perder la capacidad de regular la temperatura y llegar a niveles por encima de los 40 grados. En estas condiciones, la sudoración cesa y la piel está seca, caliente y enrojecida y la persona afectada sufre alteraciones del sistema nervioso central (estupor, confusión, delirios, convulsiones…), además de otros síntomas similares a los del agotamiento por calor, como el pulso y la respiración rápidos, dolor de cabeza o las náuseas, y si no se trata, evolucionará hacia un fallo multiorgánico, provocando el coma, e incluso la muerte.
Personas vulnerables frente al calor:
- Adultos mayores.
- Personas con enfermedades crónicas, con patología cardiaca, o que toman de forma continua determinados medicamentos susceptibles de agravar los golpes de calor y la deshidratación (consulte a su médico o farmacéutico).
- Personas con discapacidad física o psíquica.
- Personas con sobrepeso.
- Niños y niñas menores de 5 años.
- Mujeres embarazadas.
- Trabajadores/as que están al aire libre y expuestos al sol.
- Turistas que viajan de zonas frías a países cálidos.
Prevención frente al calor:
Usar el sentido común es la mejor manera de prevenir los trastornos por calor. Permanecer en lugares frescos, sin gran actividad física y mantenerse bien hidratado.
- Permanecer el mayor tiempo posible en interiores, en lugares frescos o climatizados. Si no se dispone de aire acondicionado se pueden usar paños de agua, darse duchas o baños y usar ventilador o abanico. Poner hielo frente al ventilador hace que el aire que mueve sea más fresco. Y si es posible también se puede acudir a lugares públicos bien climatizados. Bajar las persianas de las ventanas expuestas al sol o desplegar los toldos si dispones de ellos.
- Usar ropa ligera, holgada, con colores claros y confeccionada con un tejido que permita la transpiración, como el algodón. De manga larga si hay gran exposición a radiación solar. Como hacen los beduinos en el desierto.
- En el exterior permanecer lo máximo posible en la sombra y cuando no sea posible protegerse del sol con crema, gorras, sombreros, sombrillas…
- No salir en las horas de mayor temperatura (de 12h a 17h).
- Mantener una buena hidratación. Los líquidos y las sales que se pierden con el sudor pueden reponerse normalmente bebiendo agua, tomando alimentos ligeramente salados y bebidas como las isotónicas, zumo de tomate con sal o caldo frío. Para reponer la cantidad adecuada de líquidos, hay que seguir bebiendo, aunque se haya saciado la sed. Prestar especial atención a las personas enfermas, de edad avanzada y los niños pequeños.
- Elimina el consumo de bebidas alcohólicas. El alcohol deshidrata porque facilita la eliminación de agua por la orina y aumenta la sudoración. Los refrescos con mucha cantidad de azúcar y las bebidas excitantes como té o café deben reducirse al máximo por el mismo motivo.
- Evitar comidas copiosas, calientes y/o pesadas. Optar por verdura, sopas frías y fruta.
- Haz deporte a primera o a última hora del día. La actividad física en un ambiente caluroso se debe evitar. Si se tiene que realizar por motivos laborales, es posible mantener la temperatura corporal en índices casi normales si se siguen los consejos sobre hidratación, refrigeración, protección solar… y realizando descansos periódicos.
- Los niños (y las mascotas) nunca deben dejarse en lugares cerrados, espacios mal ventilados, como por ejemplo un coche aparcado al sol, ni siquiera unos minutos. Con una temperatura exterior de 35°C, la temperatura del interior de un coche cerrado puede subir de 25 a 50°C en 15 minutos y llegar hasta 60ºC si en el exterior la temperatura es de 39ºC. Un niño que permanezca en esta situación sufrirá un golpe de calor en pocos minutos y fallecerá si no se pone remedio.
Ictus, Conoce, detecta y actúa rápido
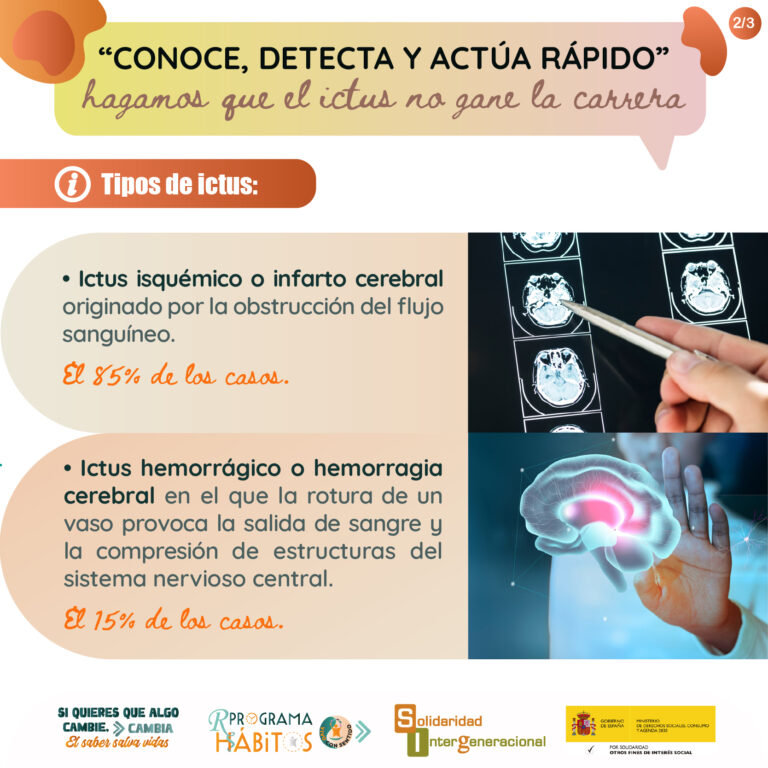
El ictus es un problema de salud pública en España y en todo el mundo afecta a más de 15 millones de personas cada año. Asociado a una elevada mortalidad y discapacidad, trae consigo un enorme sufrimiento y un impacto en todas las esferas de la vida.
Si no se detecta a tiempo, esta enfermedad cerebrovascular, puede provocar graves secuelas físicas y cognitivas. Se estima que la mitad de las personas que sobreviven a un ictus padecen una discapacidad grave y no recuperan su autonomía plena.
Sufrir un ictus puede ser devastador, provocar la muerte o una discapacidad permanente, destrozar la vida del paciente y la de sus seres queridos. Aquellos que superan un accidente cerebrovascular pasan a formar parte de los millones de personas que conviven con los impactos sanitarios, sociales y financieros que esto conlleva.
Las enfermedades vasculares se sitúan como primera causa de muerte en países desarrollados, y de modo creciente en toda la población mundial. En este contexto, destaca la importancia de la enfermedad cardiovascular en mujeres, que supera a la de los hombres, especialmente en el caso de la enfermedad cerebrovascular. De hecho, en nuestro país, el ictus es la primera causa de muerte en las mujeres, que como bien se conoce cuentan con mayor esperanza de vida que los hombres.
Factores biológicos relacionados con las hormonas femeninas, factores genéticos, la prevalencia de hipertensión y fibrilación auricular en la senectud , determinantes sociales de género, sufrir síntomas “menos clásicos o atípicos” y la tardanza en acudir a urgencias hospitalarias por multitud de motivos como, la confusión con los síntomas, la minimización de la importancia de los mismos, dar prioridad a las cargas familiares, o por la dificultad que supone para algunas mujeres que viven solas en edades avanzadas y no disponen de apoyos adecuados para la petición de ayuda, hacen que la incidencia y las consecuencias sean mayores y más graves en este colectivo.
Los principales factores de riesgo cardiovascular para todas las personas son:
Niveles altos de colesterol (dislipemias), diabetes (tipo I y tipo II), hipertensión arterial, sobrepeso y obesidad, sedentarismo y tabaquismo. Pero, existen factores de riesgo propios de la mujer, los más destacados son los relacionados con el efecto neuroprotector de los estrógenos en las mujeres, siendo el embarazo, el postparto y la menopausia periodos especialmente vulnerables para un aumento del riesgo de ictus.
Las mujeres están de alguna manera resguardadas por su sistema endocrino en edades tempranas ante la posibilidad de padecer enfermedades cardiovasculares, pues los estrógenos (las hormonas que principalmente producen los ovarios) las «protegen». Por ello, la menopausia supone un punto de inflexión en el sentido de que esta protección endocrina desaparece.
Entre los factores de riesgo que se dan solamente en mujeres estarían: la menstruación temprana, la histerectomía, el síndrome del ovario poliquístico, enfermedades autoinmunes como el lupus y el síndrome antifosfolípido, la preeclampsia y eclampsia, la diabetes gestacional, el parto y menopausia prematuros, conjugar tabaquismo y migrañas y la toma de pastillas anticonceptivas y otras terapias hormonales, ya que los estrógenos administrados a las mujeres con fines anticonceptivos o para paliar la sintomatología de la menopausia suponen un aumento del riesgo cardiovascular, con mayor incidencia de ictus y trombosis venosas superficiales y profundas.
Respecto a la incidencia de ictus, los hombres presentan con mayor probabilidad ictus isquémico, mientras que las mujeres tienen más riesgo de presentar hemorragias subaracnoideas. En cuanto a los ictus isquémicos, parece que los hombres sufren más ictus aterotrombóticos, mientras que los cardioembólicos son más frecuentes en las mujeres. Ello está en consonancia con que las mujeres presentan menor frecuencia de tabaquismo, consumo de alcohol y estenosis carotídea, pero más hipertensión, dislipidemia y fibrilación auricular.
En cuanto a la sintomatología a la que siempre se hace referencia al hablar de ictus suele ser: pérdida de fuerza o sensibilidad en la cara o extremidades, dificultad repentina para hablar y alteraciones en la visión de un ojo y/o dolor de cabeza intenso.
Pero, en las mujeres puede que se manifiesten solo algunos de estos síntomas o ninguno, lo que puede dar lugar confusión y retraso en el diagnóstico. Esto es debido a que las mujeres suelen tener presentaciones clínicas más atípicas que los hombres y en muchas ocasiones los síntomas expuestos pueden relativizarse provocando que no se busque atención inmediata y que el pronóstico sea menos favorable.
Estos síntomas suelen ser más generalizados y menos clásicos. Por ejemplo, las mujeres suelen presentar con mayor frecuencia desorientación, debilidad generalizada, alteraciones mentales y alteración de la consciencia. Que no son síntomas típicos de un ictus o no suelen relacionarse con un derrame cerebral. Por otro lado, las mujeres también pueden presentar incontinencia urinaria, síntoma que tampoco se relaciona con el ictus. A nivel sensorial, las mujeres suelen presentar déficits visuales como diplopía (visión doble) mientras que en los hombres es más frecuente el nistagmo (movimientos involuntarios de los ojos). la disfasia suele ser común en ambos sexos, y se refiere a la alteración de la capacidad comunicativa que sí es un síntoma que solemos relacionar con un ictus.
Estas diferencias en la presentación clínica entre hombres y mujeres contribuyen a que éstas demoren la petición de ayuda, influyendo en el retraso hospitalario para la atención médica, lo que puede suponer un retraso diagnóstico, incluso erróneo y la posibilidad de un tratamiento eficaz.
A medida que se envejece, la mortalidad por ictus aumenta de manera significativa, las mujeres viven hasta edades en las que el riesgo de ictus es mayor. De media, el ictus se presenta en las mujeres 4 años más tarde que en los hombres. Y la esperanza de vida más alta de las mujeres en muchas ocasiones juega en contra en los casos de ictus, ya que medida que éstas envejecen, van adquiriendo mayor riesgo de sufrir un ictus y de no sobrevivir al mismo o sufrir secuelas más graves.
Además, hay que tener en cuenta que los síntomas cardiovasculares suelen aparecer una media de diez años más tarde en mujeres que en hombres, lo que conlleva a que éstas suelan sufrir el ictus a edades mucho más avanzadas que los hombres y es más probable que vivan solas, hecho que incrementa el retraso en la petición y ayuda de atención médica.
Para este conjunto de factores de riesgo específicos se pueden aplicar soluciones preventivas: dejar de fumar, sobre todo si se tienen migrañas; vigilar el nivel de las hormonas tiroideas y de colesterol; controlar la presión arterial antes de tomar anticonceptivos; aplicar un tratamiento adecuado en casos de embarazo con hipertensión y detectar posibles arritmias con las consultas en primaria, especialmente cuando se han superado los 75 años. Así como, aportar sistemas de telemedicina a aquellas personas que vivan en soledad, tengan factores de riesgo y no cuenten con una red de apoyo cercana.
Otros hechos a tener en cuenta en cuanto a la prevalencia y gravedad del ictus respecto a las mujeres serían, el que a ellas se les realizan menos exploraciones diagnosticas en la fase aguda del ictus y son tratadas con menor frecuencia que los hombres con activador tisular del plasminogeno, antiagregantes y anticoagulantes, fármacos claves para el tratamiento del mismo.
Las diferencias en las tasas de activación Código Ictus*, que son inferiores respecto a los hombres, sin olvidarnos de que las mujeres han estado históricamente infrarrepresentadas en los estudios clínicos en general, lo que ha contribuido al infra diagnóstico e infra tratamiento de la mujer en la mayoría de las enfermedades.
Código Ictus: procedimiento de actuación sanitaria prehospitalaria basado en el reconocimiento precoz de los signos y síntomas de un ictus para la priorización de cuidados y traslado inmediato por parte de los Servicios de Urgencia a un hospital preparado con Unidad de Ictus.
Por otro lado, además de las diferencias biológicas y de la atención sanitaria, desde la perspectiva de género en salud, es importante resaltar el impacto sociocultural que repercute desde siempre en las mujeres. Ya que, a pesar de todos los avances, es evidente que siguen asumiendo una doble jornada (empleo laboral sumado a la responsabilidad principal en cuanto al trabajo de cuidados a mayores o a niños y niñas), lo que en demasiadas ocasiones implica que presten menos atención a su propia salud o consultan más tarde, no identificando síntomas cuando no son típicos o les resten importancia y, tras iniciar tratamientos, suelen descuidar su adherencia terapéutica.
El hecho de que la mujer tarde en acudir a las urgencias hospitalarias y ante cualquier posible signo de alarma, ¡No reaccione a tiempo! conlleva que las secuelas sean muy incapacitantes, produciéndose en muchos de los casos, una repercusión familiar y social muy grave por el rol que la mujer suele desempeñar en su entorno.
Si bien es cierto, para ambos sexos “el tiempo es cerebro “, cuyo significado es claro: cuanto más tiempo se tarde en diagnosticar y tratar correctamente un ictus, más graves serán sus consecuencias.
El tiempo es el factor más trascendental para minimizar los daños cerebrales de un ictus y para responder con la máxima celeridad posible existe el Código Ictus. Ante cualquier sospecha, llama al 112 y Dí Ictus.
Las previsiones indican un aumento de los casos de ictus en Europa de hasta el 34% para 2030. Debido en parte al envejecimiento de la población y al incremento de la incidencia de personas jóvenes en los últimos años. De hecho, un tercio de las personas que sufren un ictus están en edad laboral. Causado por el aumento de la prevalencia de los factores de riesgo de esta enfermedad en estos grupos de edad.
Por otro lado, la buena noticia, es que se estima que el 90% de los ictus podrían evitarse con una adecuada prevención y control de los factores de riesgo vascular:
– Hipertensión arterial.
– Diabetes.
– Hipercolesterolemia.
– Obesidad.
– Evitar la vida sedentaria.
– Abandonar el tabaco y el consumo de alcohol y drogas (cocaína, psicoestimulantes y derivados de anfetaminas).
– Y también el control de enfermedades cardíacas previas.
Pero para poder ponerle freno, debemos de ser capaces de conocer los riesgos y actuar frente a los mismos apostando por unos hábitos de vida saludables.
El azucar, Bajo control
La detección y el manejo adecuado de los niveles de glucosa en sangre son esenciales para prevenir complicaciones de salud. En España, un número considerable de personas vive con hiperglucemia (niveles elevados de azúcar en sangre), muchas veces sin ser conscientes de ello ni de los riesgos asociados. Según datos de la Sociedad Española de Diabetes, el 14,8 % de la población española padece diabetes, y su prevalencia ha aumentado en más del 40 % desde 2019. Aunque tener niveles elevados de glucosa no implica necesariamente diabetes, sí puede ser un indicio de riesgo inminente.
La detección temprana es clave para evitar complicaciones a largo plazo. Expertos e instituciones sanitarias han subrayado la importancia de monitorear los niveles de glucosa, que afortunadamente pueden controlarse tanto con intervenciones médicas como con modificaciones en el estilo de vida y hábitos alimentarios.
La glucosa es una fuente de energía indispensable para el cuerpo humano, proveniente de los alimentos que consumimos. Sin embargo, cuando su presencia en sangre supera los niveles normales, como ocurre en la hiperglucemia, es crucial tomar medidas preventivas. La Federación Española de Diabetes destaca la necesidad de actuar cuanto antes para evitar complicaciones metabólicas graves. A partir de los 45 años, se recomienda realizar chequeos periódicos que incluyan análisis de glucosa, así como monitorear otros indicadores de salud como la tensión arterial y el colesterol.
¿Te resulta difícil reducir tus niveles de glucosa en las analíticas?
Además de seguir las recomendaciones médicas, desde Reprograma tus hábitos te ofrecemos estrategias efectivas basadas en la evidencia científica para ayudar a controlar los niveles de azúcar en sangre:
- Controla el consumo de carbohidratos: La alimentación es un pilar fundamental en el control glucémico. Los carbohidratos se descomponen en azúcar, la cual es absorbida en el torrente sanguíneo. Si se consumen en exceso, o si hay una disfunción en la acción de la insulina, los niveles de glucosa pueden aumentar de manera significativa. Un enfoque consciente de la cantidad y tipo de carbohidratos que se ingieren es esencial para mantener un equilibrio adecuado.
- Aprovecha las herramientas digitales: Actualmente, existen plataformas y aplicaciones que proporcionan información fiable sobre el contenido de azúcar en los alimentos. Páginas web como sinazucar.org o la app Yuka son útiles para conocer la composición de los productos que consumes y hacer elecciones más informadas y saludables.
- Aumenta el consumo de fibra dietética: La fibra alimentaria es un aliado en la regulación de la glucosa, ya que ralentiza la digestión de los carbohidratos y disminuye la absorción de azúcar en el torrente sanguíneo. Incorporar alimentos ricos en fibra, como vegetales, frutas, legumbres y cereales integrales, puede mejorar el control de los niveles de glucosa y promover una mejor salud metabólica.
- Realiza ejercicio físico de manera regular: La actividad física, además de sus múltiples beneficios, ayuda a mejorar la sensibilidad a la insulina y facilita el uso de glucosa por los músculos como fuente de energía. Se recomienda realizar ejercicio aeróbico y de resistencia, adaptado a las capacidades de cada persona, como parte de una estrategia integral para reducir los niveles de glucosa.
- Mantén un peso saludable: El control del peso corporal está directamente relacionado con el manejo adecuado de la glucosa. La pérdida de peso, incluso en pequeñas cantidades, puede tener un impacto positivo en la regulación de la glucosa y reducir significativamente el riesgo de desarrollar diabetes tipo 2.
- Hidratación adecuada: El consumo suficiente de agua es fundamental para el equilibrio metabólico. La Organización Mundial de la Salud (OMS) recomienda una ingesta diaria de 1,5 a 2 litros de agua, dependiendo de las necesidades individuales. Mantenerse hidratado favorece la función renal, facilitando la eliminación del exceso de glucosa a través de la orina.
- Gestión del estrés: El estrés crónico puede desencadenar la liberación de hormonas, como el cortisol, que elevan los niveles de glucosa en sangre. Implementar técnicas de manejo del estrés, como la meditación, la práctica de yoga o el ejercicio de relajación, puede ser beneficioso para estabilizar la glucemia.
- Elige alimentos que ayuden a regular el azúcar: Existen ciertos alimentos con propiedades beneficiosas para el control glucémico, como el vinagre de manzana, el brócoli, las nueces, las semillas de lino y la avena. Incluir estos alimentos en tu dieta puede contribuir a un mejor control de los niveles de glucosa.
- Descansa lo suficiente: La calidad del sueño desempeña un papel crucial en la regulación hormonal y en el control de la glucosa en sangre. La privación de sueño puede alterar los niveles de cortisol y afectar la acción de la insulina. Dormir entre 7 y 9 horas al día, dependiendo de las necesidades individuales, es esencial para una salud óptima.
Si no conoces tus niveles actuales de glucosa, es recomendable solicitar a tu médico un análisis de sangre para evaluar tu estado. Detectar cualquier alteración a tiempo puede marcar la diferencia en la prevención de enfermedades crónicas como la diabetes, las enfermedades cardiovasculares y los accidentes cerebrovasculares.
Recuerda, tu salud está en tus manos. Tomar medidas para reducir los niveles de azúcar en sangre es un paso crucial hacia una vida más saludable y plena.
Diabetes, Comprenderla, Prevenirla y Gestionarla mientras envejecemos
La diabetes es una de las enfermedades crónicas más prevalentes, afectando significativamente a la población adulta mayor en España. Para comprender mejor cómo funciona esta condición, podemos imaginar el cuerpo como un vehículo. La glucosa, proveniente de los alimentos, es el «combustible» que mantiene en funcionamiento al organismo, mientras que la insulina, una hormona liberada por el páncreas, actúa como una «llave» que permite que la glucosa ingrese a las células, proporcionando energía.
En las personas con diabetes, esta «llave» no funciona correctamente o no está disponible, lo que impide que la glucosa entre en las células. Como resultado, se acumula en la sangre, provocando niveles elevados de glucosa (hiperglucemia), que a largo plazo pueden causar complicaciones graves si no se controlan adecuadamente.
La Diabetes en España: Impacto en personas Adultas Mayores
En España, el número de personas afectadas por diabetes crece considerablemente con la edad. Según el Estudio Di@bet.es y la Sociedad Española de Diabetes, aproximadamente el 25 % de la población mayor de 65 años padece diabetes, en su mayoría del tipo 2. Este grupo etario es
particularmente vulnerable, ya que la diabetes puede asociarse a otras comorbilidades como hipertensión arterial, enfermedades cardiovasculares y problemas renales, lo que agrava el pronóstico si no se controla correctamente.
Tipos de Diabetes
Existen varios tipos de diabetes, cada uno con características y causas diferentes:
Diabetes Tipo 1. La diabetes tipo 1, aunque menos común en personas mayores, se caracteriza por la incapacidad total del páncreas para producir insulina. Generalmente aparece en la infancia o adolescencia, pero puede manifestarse a cualquier edad. Las personas con este tipo de diabetes dependen de la administración de insulina exógena para sobrevivir. En adultos mayores con diabetes tipo 1, la gestión adecuada de la insulina y la prevención de complicaciones son esenciales para mantener una buena calidad de vida.
Diabetes Tipo 2- La diabetes tipo 2 es, con diferencia, la más común en adultos mayores. En este tipo, el cuerpo aún produce insulina, pero su uso es ineficiente debido a la resistencia a la insulina o a una producción insuficiente. Factores como el sobrepeso, la obesidad y la inactividad física desempeñan un papel clave en su desarrollo.
Factores de riesgo clave:
- Sobrepeso y obesidad: El exceso de tejido adiposo reduce la capacidad del organismo para utilizar la insulina de manera efectiva.
- Vida sedentaria: La falta de actividad física empeora la sensibilidad a la insulina, lo que favorece el aumento de la glucosa en sangre.
Tratamiento y prevención en adultos mayores:
- Alimentación saludable: Una dieta equilibrada rica en frutas, verduras, granos integrales y proteínas magras es fundamental para prevenir el sobrepeso y controlar los niveles de glucosa.
- Ejercicio físico regular: La actividad física moderada, como caminar, nadar o realizar ejercicios de bajo impacto, ayuda a mejorar la sensibilidad a la insulina y reduce los niveles de glucosa en sangre.
- Monitoreo constante: Las visitas regulares al médico son esenciales para controlar la diabetes, realizar ajustes en el tratamiento y prevenir complicaciones.
Diferencias de Género en la Diabetes
La diabetes afecta a hombres y mujeres de manera diferente, tanto en prevalencia como en complicaciones asociadas.
- Hombres: En España, la prevalencia de diabetes tipo 2 en hombres es aproximadamente del 15 %, en comparación con el 12 % en mujeres. Los hombres tienden a ser diagnosticados a edades más tempranas y enfrentan un mayor riesgo de complicaciones vasculares, como amputaciones, debido a problemas relacionados con la neuropatía diabética.
- Mujeres: Aunque la prevalencia en mujeres suele ser menor en edades más jóvenes, después de la menopausia aumenta considerablemente. Las mujeres con diabetes tienen un 50 % más de riesgo de desarrollar enfermedades cardiovasculares en comparación con los hombres con diabetes. Además, las mujeres que han tenido diabetes gestacional presentan un mayor riesgo de desarrollar diabetes tipo 2 más adelante.
Detección y Síntomas en personas Adultas Mayores
La diabetes tipo 2 puede desarrollarse de forma gradual, sin síntomas evidentes, lo que dificulta su detección temprana. Los adultos mayores pueden pasar años sin saber que padecen esta enfermedad, lo que aumenta el riesgo de complicaciones. Entre los síntomas más comunes cuando los niveles de glucosa en sangre están elevados se incluyen:
- Sed excesiva.
- Hambre inusual.
- Necesidad frecuente de orinar, especialmente por la noche.
- Pérdida de peso inexplicable.
- Fatiga extrema.
- Visión borrosa.
- Hormigueo o entumecimiento en las manos y pies.
- Infecciones recurrentes, especialmente en la piel.
Observar de los Niveles de Glucosa en Adultos Mayores
El control regular de los niveles de glucosa en sangre es crucial en personas mayores con diabetes para evitar complicaciones como enfermedades cardíacas, accidentes cerebrovasculares y daño renal. Esto puede realizarse tanto en casa, mediante un glucómetro, como a través de exámenes periódicos realizados por el médico.
Rangos recomendados para los niveles de glucosa en adultos mayores:
- Antes de las comidas: Entre 80 y 130 mg/dL.
- Dos horas después de las comidas: Menos de 180 mg/dL.
Prevención: Un Enfoque Integral mientras envejecemos
La prevención de la diabetes, particularmente la de tipo 2, es especialmente importante en la tercera edad, ya que las complicaciones asociadas a esta enfermedad pueden afectar gravemente la calidad de vida. Mantener un peso saludable, realizar ejercicio físico moderado y seguir una dieta balanceada son pilares fundamentales para prevenir la diabetes o gestionarla adecuadamente.
La Organización Mundial de la Salud (OMS) estima que hasta un 80 % de los casos de diabetes tipo 2 se podrían prevenir con cambios en el estilo de vida. Además, la Sociedad Española de Diabetes recomienda realizar chequeos de glucosa en sangre a partir de los 45 años, con mayor frecuencia a medida que se envejece, para detectar la enfermedad en etapas tempranas y prevenir complicaciones.
Diabetes y Grupos de Edad en España
A continuación, se presenta un desglose de la prevalencia de diabetes en España por grupos de edad, según datos de la Sociedad Española de Diabetes y el Instituto Nacional de Estadística (INE):
- Menores de 30 años: La prevalencia de diabetes es baja, entre 0,1 % y 0,5 %, siendo más común la diabetes tipo 1.
- 30 a 44 años: La diabetes tipo 2 comienza a incrementarse, afectando a aproximadamente el 5 % de la población.
- 45 a 64 años: En este grupo, la prevalencia alcanza el 14 %, debido al aumento de los factores de riesgo como la obesidad y el sedentarismo.
- Mayores de 65 años: El 25 % de las personas en este grupo padecen diabetes, siendo el grupo más afectado y vulnerable a complicaciones graves.
Por tanto, la diabetes es una enfermedad crónica, compleja, pero prevenible y controlable, especialmente en adultos mayores. La clave para gestionar esta condición radica en la detección temprana, el control constante de los niveles de glucosa y la adopción de hábitos saludables. Mantener una dieta balanceada, hacer ejercicio regularmente y seguir el tratamiento médico adecuado puede marcar la diferencia en la calidad de vida de los adultos mayores con diabetes. Si tienes factores de riesgo, no dudes en consultar a tu médico para una evaluación temprana. La prevención y el control de la diabetes son esenciales para vivir una vida plena y saludable.
Referencias Bibliográficas:
- Medline Plus. Información sobre Diabetes.
- Organización Mundial de la Salud (OMS). Informe sobre la Diabetes.
- Sociedad Española de Diabetes. Estrategia Nacional para la Prevención de la Diabetes.
- Estrategia Diabetes de Aragón. Gobierno de Aragón.
¡Prevenir es Vivir!, Revisa tu Piel en Otoño
El verano es sinónimo de sol, playa y diversión, pero también es una época en la cual la piel se puede ver expuesta a muchas agresiones diferentes. Empezando por el calor, el sol, el agua del mar o de la piscina y muchos otros factores. Pero, sobre todo, la exposición prolongada al sol, típica de la temporada estival, puede tener consecuencias perjudiciales si no se toman medidas adecuadas de protección.
Tras el verano es recomendable acudir al dermatólogo para revisar las posibles manchas que aparecen tras una exposición solar prolongada durante la época del verano. La AEDV (Academia Española de Dermatología y Venereología) recomienda realizar una autoexploración de la piel y acudir a un especialista para una valoración dermatológica, ya que puede haber sido dañada.
El otoño e invierno son las estaciones ideales para realizar una revisión dermatológica. Después de la exposición solar del verano, es el mejor momento para detectar y tratar cualquier lesión cutánea. Además, las bajas temperaturas facilitan el cumplimiento de tratamientos que requieren evitar el sol.
La piel es el órgano más grande que tenemos, es el muro que nos protege, y debemos saber identificar si sufre alguna fractura que pueda ponerle en riesgo. Por este motivo, se hace indispensable conocer los tres tipos principales de cáncer de piel para poder identificar alguna señal cutánea sospechosa, los cuales son: carcinoma basocelular, carcinoma espinocelular y melanoma. Este último el más peligroso.
- El MELANOMA es un tipo de cáncer de piel que se origina en los melanocitos. Los melanocitos son células que producen el pigmento que da color a la piel. Generalmente es plano e irregular en forma y color, con sombras variables de negro y café. Surge espontáneamente o se puede pasar de un lunar a un melanoma según explican los expertos de la Academia Española de Dermatología y Venereología. El LUNAR es una mancha pigmentada que aparece sobre la piel. En el adulto encontramos alrededor de 20-25 manchas pigmentadas en el cuerpo. Sólo una pequeña parte de ellas estaban ya presentes en el nacimiento, la mayoría se desarrollan a lo largo de la vida. Su número depende de factores hereditarios, de las exposiciones al sol y de ciertos factores que las favorecen, como el embarazo. Casi siempre, estas manchas también llamadas nevus, son benignas pero cualquier modificación de su aspecto puede ser el primer signo de un melanoma maligno.
- Por otro lado, el CARCINOMA BASOCELULAR suele aparecer en una zona de piel, expuesta de forma crónica al sol, como una lesión ulcerada, perlada o, simplemente, como un cambio de coloración cutánea, sin que exista un antecedente de una lesión premaligna previa.
- Por el contrario, el CARCINOMA ESPINOCELULAR suele presentarse, mayoritariamente, como una lesión costrosa sobre una piel rojiza y que, en el tiempo, el crecimiento y, en ocasiones, el sangrado, pueden poner de manifiesto una transformación maligna.
De este modo, si bien se trata de un tipo de tumor prevenible, los dermatólogos advierten que en los últimos cuatro años los casos de cáncer en este órgano han aumentado en un 40%. Un incremento que encendió las alarmas de la comunidad sanitaria.
Pocos son los cánceres que se detectan con la mera observación frecuente de la piel para comprobar los cambios. El cáncer de piel tiene una gran incidencia en el ser humano por la exposición al sol sin protección suficiente, y se puede prevenir y curar si se detecta a tiempo. La prevención e incluso la detección precoz, depende en parte de ti. El diagnóstico, pronostico y las intervenciones para la curación son responsabilidad de los expertos sanitarios.
Para hacer frente a este incremento y frenar el aumento de casos, los expertos recomiendan actuar especialmente sobre dos factores:
- ACCESIBILIDAD. Es una de las reclamaciones de profesionales y pacientes. Y es que, dependiendo de cada comunidad autónoma, te atienden con mayor celeridad o hay más tiempo de espera.
En el caso de que la espera sea larga, puedes optar por otra opción que es participar en evaluaciones online gratuitas de la Academia Española de Dermatología y Venereología que te procederán a evaluar y tan solo te requerirán completar un cuestionario para determinar la presencia de factores de riesgo de cáncer de piel. En caso afirmativo, los interesados podrán solicitar su cita previa de manera online a través de la web de Euromelanoma.
Un mensaje esperanzador nos ofrece El Dr. Eduardo Castañón, dermatólogo de renombre en la Clínica Universidad de Navarra: “en el cáncer de piel detectado a tiempo, las posibilidades de supervivencia son altísimas, superando el 80% e incluso el 90%”. En estas etapas iniciales, la cirugía se convierte en la aliada fundamental para combatir la enfermedad. La clave reside en la detección precoz, y para ello, el autoexamen cutáneo es una herramienta indispensable.  AUTOEXPLORACIÓN. La importancia de la exploración por parte de cada persona de su propia piel y de las revisiones por parte de los dermatólogos como medidas estratégicas para detectar en un estadio inicial el melanoma y realizar un tratamiento efectivo para mejorar la supervivencia de este cáncer de piel. Podemos autoexplorarnos y decidir si vemos un aspecto sospechoso en nuestra piel a través de la Regla del ABCDE .
AUTOEXPLORACIÓN. La importancia de la exploración por parte de cada persona de su propia piel y de las revisiones por parte de los dermatólogos como medidas estratégicas para detectar en un estadio inicial el melanoma y realizar un tratamiento efectivo para mejorar la supervivencia de este cáncer de piel. Podemos autoexplorarnos y decidir si vemos un aspecto sospechoso en nuestra piel a través de la Regla del ABCDE .
“Un minuto al mes explorándote puede salvarte la vida”, con esta sencillez y contundencia lo resumen el Dr. Eduardo Nagore, dermatólogo de la AEDV. Dedicar unos pocos minutos al mes a revisar la piel puede marcar la diferencia. Un lunar nuevo, una mancha que cambia de aspecto, una lesión que sangra sin motivo… son señales que no debemos ignorar.
Otro factor a tener muy en cuenta es la PREVENCIÓN. Por ello, la protección solar no es solo una recomendación, sino una necesidad. Utilizar protector solar con un factor de protección solar (FPS) de 30 o más, llevar ropa que cubra la piel expuesta y buscar sombra durante las horas pico de radiación ultravioleta (entre las 10 a.m. y las 4 p.m.) son hábitos esenciales para la prevención.
La prevención y detección temprana del cáncer de piel son fundamentales para salvar vidas. Adoptar medidas protectoras y realizar exámenes regulares de la piel son pasos esenciales que todos debemos incorporar a la rutina diaria.
Bibliografía:
Clínica Universidad de Navarra
Noticias relacionadas: